Reio Vilipuu (füsioterapeut), Veronika Palmiste (veresoontekirurg)
Lühendatud versioon ilmub ajakirjas Perearst.
Erinevate ala- ja ülajäseme või muu kehapiirkonna tursete all kannatab suur protsent elanikkonnast ning nende põhjuseid on erinevaid. Antud artikli näol teeme lühikese sissejuhatuse tursetest ning nende käsitlusest.
Tursesündroom mõjutab inimese füüsilist toimetulekut kui ka psühhosotsiaalset tervist, kuna võib põhjustada tüsistusena valu, naha paksenemist, jäseme ümbermõõdu suurenemist ja jäseme liikumise vähenemist, liigeste probleeme, nahahaavandite teket, haavade aeglast paranemist ning roospõletikku jne. Ekstreemsematel juhtudel võib krooniline muutus viia töövõimetuseni. (1, 13, 14, 17, 21, 22) Ödeemide ehk tursete põhjuseks on häired lümfisüsteemi normaalses tasakaalus – koevedelikku koguneb rakkudevahelisse ruumi rohkem kui ära transporditakse.
Lümfiturseid jagatakse primaarseteks ja sekundaarseteks – kas tegemist on lümfiteede ja –sõlmede kaasasündinud patoloogiaga või on see muutus tekkinud elu jooksul mingil muul põhjusel. Sekundaarseteks põhjusteks võivad olla ka kroonilisest venoossest puudulikkusest või posttrombootilisest sündroomist tekkinud lümfisüsteemi ülekoormus. (vt. Tabel 1.). Esmaselt hinnataksegi, kas võiks olla tegemist sekundaarse lümfitursega.
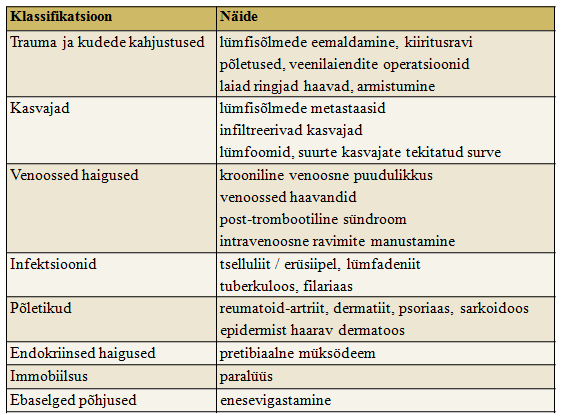
Lisaks jagatakse lümfödeemid veel lümfodünaamiliseks ja lümfostaatiliseks alagrupiks, sõltuvalt sellest, kas lümfi äravooluhäire on mööduv või mitte. Lümfostaatiliste tursete põhjusteks on kõik primaarsed lümfisüsteemi patoloogiad ja püsivad lümfisüsteemi kahjustused, nagu lümfisõlmede eemaldamisega operatsioonid, kiiritusravi. (22).
Lümfiturse hindamine käib anamneesi põhiselt ning välistadas erinevaid põhjuseid. Näiteks kui turse on ebasümmeetriline, ei saa olla põhjus süsteemne ja peab olema lokaliseeritud ühe konkreetse piirkonna kahjustusega (äge süvaveeni tromboos, post-trombootiline sündroom, artriit, Baker’i tsüst, kasvaja vms). Sümmeetrilise turse põhjus on süsteemne nt. enamasti südamepuudulikkus, krooniline venoosne puudulikkus, immobiilsus, neerupuudulikkus, maksa düsfunktsioon, hüpoproteineemia, kilpnäärme alatalitlus / müksödeem, ravimite põhjustatud (nt. Ca kanali blokaatorid, steroidid, mittesteroidsed põletikuvastased ravimid, lipödeem) jms. (22).
Uuringutena võib kasutada erinevaid meetodeid, mis on kättesaadavad ka Eestis:
• ultraheli (UH) – kudede tihenemise ning fibroosi hindamiseks
• doppler UH – välistamaks süvaveeni tromboosi ja hindamaks veenide patoloogiat
• lümfisintigraafia – lümfisüsteemi puudulikkuse hindamiseks kui põhjused on ebaselged ning lipödeemi ja lümfödeemi eristamiseks
• kaudne lümfograafia – kasutades vees lahustuvat kontrastainet muudetakse läbipaistmatuks initsiaalsed ehk algavad lümfisooned ja perifeersed prekollektorid ning eristatakse lümfödeemi ja lipödeemi
• KT / MRT – naha paksenemise ning kasvajate poolt tekitatud lümfivoolu taksituse leidmiseks vaagnas, kõhus, kaenla all või kubemes ja lipödeemi ning lümfödeemi eristamiseks.
• filariaasi antigeeni test – Wuchereria bancrofti poolt põhjustatud põletiku avastamiseks endeemia piirkonnas elavatel või seda külastanud inimestel. Wuchereria bancrofti, Brugia malayi ja Brugia timori poolt põhjustatud filariaasi lümfödeemide järgi on endeemia piirkondadeks registreeritud 81 riiki, Eesti nende hulka ei kuulu. (12)
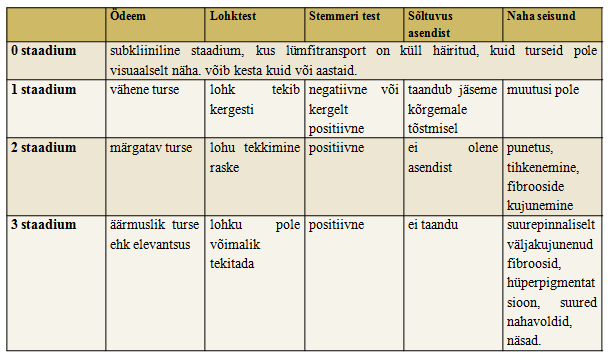
Lümfiturse puhul vaadeldakse ja hinnatakse alati jäseme kuju, naha seisukorda, naha nihutatavust, arme, naha muutuseid, vedeliku nihutatavust, ümbermõõtude järgi turse mahu hindamist Truncated-Cone meetodil, valu, psühhosotsiaalset seisundit ja üldist füsioterapeutilist hindamist. Testidena kasutatakse Stemmeri testi ja lohktesti. (22).
Kui sekundaarsed lümfödeemid on välistatud, jäävad alles primaarsed ning abiks on kolm geneetilise mutatsiooni uuringut: FOXC2 (lymphoedema-distichiasis syndrome), VEGFR-3 (Milroy tõbi) ja SOX18 (hypotrichosis-lymphoedema-telangiectasia syndrome. Primaarse lümfödeemi põhjusena olevat lümfisüsteemi düsplaasiat seostatakse erinevate geneetiliste sündroomidega, mille esinemine Eestis on üliharv. (22, 24)
Primaarse lümfödeemi põhjusena olevat lümfisüsteemi düsplaasiat seostatakse kõikide järgnevate sündroomidega: Aagenaes (lymphedema-cholestasis) sündroom (kromosoom 15q, 2/3 juhtudest Norras), Distichiasis (lymphedema-distichiasis) sündroom (kromosoom 16q24.3, FOXC2 (MFH1) geenimutatsioon), Dahlberg (lymphedema-hypoparathyroidism) sündroom, Fabry tõbi, Gorham-Stout-Haferkamp sündroom, Hennekam sündroom, Klinefelter sündroom, Klippel-Trenaunay-Weber sündroom (juhud ka Eestis, isiklikult näinud) ja Kasabach-Merritt sündroom, Maffucci sündroom, Melkersson – Rosenthal – Miescher sündroom, Noonan sündroom, Trisoomia 10, Trisoomia 13, Trisoomia 18, Trisoomia 21 (Downi sündroom), Trisoomia 22 (DiGeorge sündroom, Shprintzen sündroom), Turneri sündroom, Von Recklinghauseni neurofibromatoos, Yellow nail sündroom ning Kabuki sündroom. (25, 26, 27, 28)
Primaarseid lümfödeeme põhjustavad lümfisoonte võrgustiku erinevad anomaaliad (lümfisoonte mittemoodustumus, vaegmoodustumus ja laienemus või sõlmede sidekoestumus) ning sümptomaatika algab alati distaalselt ning areneb proksimaalsele. Healoomulised primaarsed lümfödeemid ei ole kunagi valulikud. (24)
Turse tekkimisega kaasneb lümfostaatiline immuunsusnõrkus. Lümfotsüütide, makrofaagide ja antikehade transpordiaeg pikeneb ning valgurikkas rakkudevahelises ruumis suureneb infektsioonirisk – soodus pinnas roospõletiku tekkeks. (24). Selliselt tekkivad bakterinfektsioonid on retsidiveeruvad ning alluvad halvasti ravile, kui lümfostaasi ja selle algpõhjusega midagi ette ei võeta.
Nagu juba varem mainitud, sagedamini esineb pigem sekundaarset lümfödeemi ja lümfostaasi. Sekundaarsete lümfostaasidega patsiendid on enamuses erineva vähi tõttu käsitletud inimestest, kellel operatsiooni ja/või kiiritusravi järgselt on arenenud turse. Rinnavähi patsientide kompleksravi (operatsioon, kaenlaaluste lümfisõlmede eemaldamine, kiiritusravi) kõrvalnähuna esineb ravitud rinnapoolse käe lümfiturset erinevate uuringute alusel keskmiselt 30% juhtudest (3, 5, 6, 7, 8, 14, 17) Rinnavähi korrektsiooni järgselt tekkiv turse on füüsiliselt raske ja häirib igapäevaelu ning sõrmede tursumisel on raskusi isegi kirjutamisega. (3) Turse põhjustab õlaliigse probleeme, jäseme jäikust, käte tundetust ning psühholoogilisi probleeme. (6, 7, 17, 22)
Alajäsemete turset esineb günekoloogiliste kasvajate ravi järgselt kuni 49% juhtudest ja seda kas mõlemal jalal või vaid ühel. Alajäseme turse tekkimine on seotud kahjustuse paikmega ja sõltub haaratud organist, nt. häbemevähi puhul kuni 47%, emakavähi ja emakakaela vähi puhul 18% juhtudest (2). Tavaliselt tekib alajäseme turse esimese 12 kuu jooksul ravi järgselt ning muutub krooniliseks, kuid üksikutel juhtudel võib tekkida ka 2-5 aasta jooksul peale edukat ravi. (2)
Patsientide puhul on oluline varajaselt turse tekkimise faasis saada õigeaegselt adekvaatset kompleksset teraapiat (KFT): lümfimassaaži, sidumisravi ning kanda regulaarselt vähevenivaid meditsiinilisi kompressioontooteid (2, 5, 13, 14, 16, 17, 18, 21, 22). Ka hiljem, kui on aastatega välja arenenud raskekujuline lümfostaas, saab jäsemete ümbermõõte vähendada lümfimassaaži, sidumisravi ning vähevenivate meditsiiniliste kompressioonsukkadega ning seisundi säilitamiseks peab jätkama kompressioontoodete kandmist igapäevaselt. Mitteveniv, jäik materjal koos lihastööga tagab suurema töösurve liikumisel ning parema lümfidrenaazi (1, 18, 22). Mida varem turse avastatakse, seda tõenäolisem on, et piisab õiges suuruses kompressioontoodetest. (5, 19) Uuringud näitavad ka, et vaid kompressioontoodete kandmise ja harjutustega on saavutatav turse vähenemine kuni 24% ning et harjutustel on ülioluline roll turse vähendamisel ja säilitamisel. (16)
Kuigi kompressioonravi on inimeste hulgas ebapopulaarne, annab õige surveravi isegi kuni 80% kogu lümfiteraapia lõplikust tulemusest. (9, 11, 24) Lümfimassaaži mõju üksi kestab keskeltläbi kuni 2-3 tundi ning sellega intensiivistatakse vaid lümfisoonte angiomotoorikat.
Kompressiooni tagajärjel suureneb reabsorbatsioon ja kiireneb venoosse- ja lümfivedeliku liikumiskiirus, paraneb lihaspumba töö, vedelike refluks pidurdub ja koed pehmenevad (k.a. fibrootilised muutused). (24)
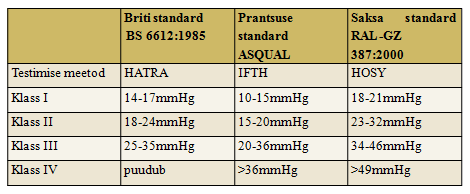
Kompressioonravi pakkujaid on erinevaid ning toote valikul on oluline survenäitaja mmHg, kas tegu on elastse või väheveniva ning ringkoes või lamekoes toodetega. Surve osas on Euroopas kasutusel eraldi standardid (vt Tabel 3).
Kui võrrelda omavahel kompressioonravi, mille korral teostatakse erikihtides pehmete materjalidega ja vähevenivate elastsete sidemetega sidumist ning mittevenivast materjalist meditsiinilisi kompressioonvarrukaid, siis esimese puhul saavutatakse suurem turse alanemine, kuid teise puhul on jällegi tagatud patsientide parem igapäevane käe funktsioon ja käelised tegevused. (10)
Ülajäseme lümfödeemi puhul on 20 kuni 60 mmHg muutuva survega kompressioonvarrukad pikas perspektiivis esimeseks valikuks (22), kuna aitavad ära hoida ka naha vigastamise, putukahammustuste ja põletamise ohtu, mis võivad olukorda halvendada (8) ning kandma peaks varrukat alati lennureisidel, kuna viimane on suure riskiga. (19, 21, 22) Parim on mõõdu järgi patsiendile sobiv varrukas, mida vahetada kuni 6 kuu järel kui surve on vähenenud. (8, 22).
Mõned üldised soovitused siiski on. Mõõduka lümfödeemi korral, kui on teada juba varasemalt tursete tekkimise risk, siis igapäevaselt kasutada 14-21mmHg. Kergemate tursete puhul, kui näteks talvel ei lähe saapad jalga või ühepoolselt on jala ümbermõõt suurem teisega võrreldes, tuleks kasutada 14-21mmHg. Samuti tuleks sarnaselt käituda primaarsete lümfödeemide korral, kui nahamuutuseid veel pole. Juhul kui lohktest on juba positiivne, tuleks lisaks aeg-ajalt käia manuaalses lümfimassaazis. Jälgima peaks valitud kompressioontoodete tõhusust – kas turse teke on kontrolli all või mitte. Alguses ei pea kasutama kohe suuremat survet, vaid vähemelastseid materjale. Stabiilse südamepuudulikkusega patsiendid, kellel on püsiv tursesündroom võivad kasutada samuti lisaks põhiravile 14-21 mmHg survet, kuid tugev õhupuuduse tekkimisel liikumisel peab survest loobuma. Vähe liikuvad, pidevalt istuvad inimesed (k.a. lennureis ning kontoritöö) peaksid kandma kuni 21 mmHg survet.
Mõõdukate ja tõsisemate tursete korral on vajalik surve 23-32 mmHg. Siia alal kuuluksid naha paksenemise, suurenevate tursevoltidega, näsade ja fibroosidega, mahult kuni 40% suurenenud tursed.
Tõsisete lümfitursete ravi toimub 34-46 mmHg survega. Nendel juhtudel on tegu väga tugevalt kõvenenud fibrootilise nahaga ning tursetega, mille maht on üle 40% suurem (nt jalgade ümbermõõtude erinevus). Patsientidel, kes nii tugevat survet ei talu, on parimaks lahenduseks jäik ja mitteelastne materjal, kuna effektiivne töösurve on kõrgem.
Väga tõsine kompleksne lümfiturse vajab survet 49 kuni 70 mmHg. Selline surve on saavutatav spetsiaalse surveraviga, kasutades vähevenivaid elastiksidemeid. Sidumisel kuni 40mmHg survega tõuseb harjutuste tegemisel ja kõndides ning seistes maksimaalne töösurve kuni 70mmHg. Kasutada lümfödeemi mahu vähendamiseks komplekse ravi osana. Hiljem turse mahu säilitamiseks tuleks tellida erimõõdulised vähevenivad lamekoelisest materjalist sukad, mille töösurve on ka kõrgem ning turset masseeriv effekt suurem. (4)
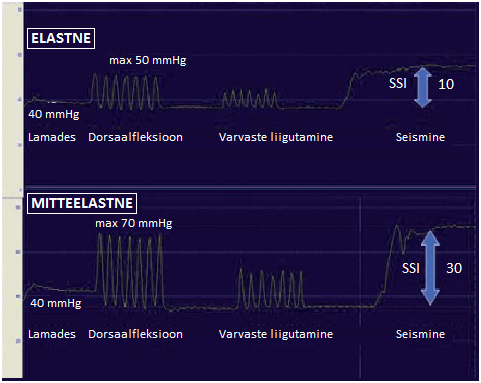
On tehtud katseid, mis näitavad väheveniva elastiksideme paremat kasutegurit, seda nii elastiksidemetega sidudes kui ka hiljem kompressiootooteid kandes (vt. joonis 1). Mõlemal juhul teostati sidumine lamades puhkeolekus survega 40 mmHg. Labajala dorsaalfleksioonil ja isegi vaid varvaste liigutamisel on tekkiv töösurve väheveniva puhul suurem. Seistes aga tõuseb surve 30 mmHg väheveniva ja vaid 10 mmHg elastse elastiksidemega. Seda survete erinevust seistes ja lamades nimetatakse „staatiliseks jäikuse indeksiks“ ning mida suurem on indeks ehk surve amplituudid liikumisel, seda suuremat masseerivat toimet avaldatakse. (23)
Allikad:
1. C. M. Badger, J.L.Peacock, P. S. Mortimer. A randomized, controlled, parallel-group clinical trial comparing multilayer bandaging followed by hosiery versus hosiery alone in the treatment of patients with lymphedema of the limb. American Cancer Society. Cancer. 2000. June;88(12), lk. 2832-7.
http://onlinelibrary.wiley.com/doi/10.1002/1097-0142(20000615)88:12%3C2832::AID-CNCR24%3E3.0.CO;2-U/full
2. V. Beesley, M. Janda, E. Eakin, A. Obermair, D. Battistutta. Lymphedema after gynecological cancer treatment : prevalence, correlates, and supportive care needs. American Cancer Society. Cancer. 2007. June. 109(12), lk. 2607-2614.
http://onlinelibrary.wiley.com/doi/10.1002/cncr.22684/pdf
3. E. U. Cidón, C. Perea, F. Lopez-Lara. Life after Breast Cancer: Dealing with Lymphoedema. Clinical Medicine Insights: Oncology. 2011. 5., lk. 9-14.
http://www.la-press.com/redirect_file.php?fileId=3347&filename=2461-CMO-Life-after-Breast-Cancer:-Dealing-with-Lymphoedema.pdf&fileType=pdf
4. D. C. Doherty, P. A. Morgan, C. J. Moffatt. Role of hosiery in lower limb lymphoedema. Lymphoedema Framework. Template for Practice: compression hosiery in lymphoedema. MEP Ltd. 2006.
http://www.woundsinternational.com/pdf/content_177.pdf
5. S. H. Javid, B. O. Anderson. Mounting Evidence Against Complex Decongestive Therapy As a First-Line Treatment for Early Lymphedema. American Society of Clinical Oncology. 2013. Vol. 31, Nr. 30, lk. 3737-8.
http://jco.ascopubs.org/content/31/30/3737.full.pdf+html
6. A. Girgis, F. Stacey, T. Lee, D. Black, S. Kilbreath. Priorities for women with lymphoedema after treatment for breast cancer: population based cohort study. BMJ. 2011. 342:d3442, lk. 1-7.
http://www.bmj.com/content/342/bmj.d3442.pdf%2Bhtml
7. S. C. Hayes, M. Janda, B. Cornish, D. Battistutta, B. Newman. Lymphedema After Breast Cancer: Incidence, Risk Factors, and Effect on Upper Body Function. American Society of Clinical Oncology. 2008. Volume 26, Nr. 21, lk. 3536-3542.
http://jco.ascopubs.org/content/26/21/3536.full.pdf+html
8. S. R. Harris, M. R. Hugi, I. A. Olivotto, M. Levine. Clinical practice guidelines for the care and treatment of breast cancer: 11. Lymphedema. Canadian Medical Association Journal. 2001. January. 164 (2), lk. 191-199.
http://www.cmaj.ca/content/164/2/191.full.pdf+html
9. K. Johansson, M. Albertsson, C. Ingvar, C. Ekdahl. Effects of compression bandaging with or without manual lymph drainage treatment in patients with postoperative arm lymphedema. Lymphology. 1999:32, lk. 103-110.
http://www.ncbi.nlm.nih.gov/pubmed/10494522
10. M. King, A. Deveaux, H. White, D. Rayson. Compression garments versus compression bandaging in decongestive lymphatic therapy for breast cancer-related lymphedema: a randomized controlled trial. Supportive Care in Cancer. 2012., Volume 20, number 5, lk. 1031-1036.
http://www.ncbi.nlm.nih.gov/pubmed/21553314
11. D. S. Ko, R. Lerner, G. Klose, A. B. Cosimi. Effective treatment of lymphedema of the extremities. Arch Surg. 1998 Apr;133(4):452-8.
http://archsurg.jamanetwork.com/article.aspx?articleid=211579
12. C. Lahariya, S. S Tomar. How endemic countries can accelerate lymphatic filariasis elimination? An analytical review to identify strategic and programmatic interventions. J Vector Borne Dis 48, March 2011, pp. 1–6
http://www.mrcindia.org/journal/issues/481001.pdf
13. B. D. Lawenda, T. E. Mondry, P. A. S. Johnstone. Lymphedema: a primer on the identification and management of a chronic condition in oncologic treatment. CA Cancer Journal Clin. 2009. Vol. 59(1), lk. 8-24.
http://onlinelibrary.wiley.com/doi/10.3322/caac.20001/pdf
14. M. L. Martín, M. A. Hernández, C. Avendaño, F. Rodríguez, H. Martínez. Manual lymphatic drainage therapy in patients with breast cancer related lymphoedema. BioMed Central Cancer. 2011. 11:94 lk. 1-6.
http://www.biomedcentral.com/content/pdf/1471-2407-11-94.pdf
15. C. J. Moffatt. Compression hosiery in Lymphoedema. Lymphoedema Framework. Template for Practice: compression hosiery in lymphoedema. MEP Ltd. 2006.
http://www.woundsinternational.com/pdf/content_177.pdf
16. A. L. Moseley., C. J. Carati., N. B. Piller. A systematic review of common conservative therapies for arm lymphoedema secondary to breast cancer treatment. Annals of Oncology 2007. 18., lk. 639–646.
http://annonc.oxfordjournals.org/content/18/4/639.full.pdf+html
17. S. A. Norman, A. R. Localio, S. L. Potashnik, H. A. Simoes Torpey, M. J. Kallan, A. L. Weber, L. T. Miller, A. DeMichele, L. J. Solin. Lymphedema in Breast Cancer Survivors: Incidence, Degree, Time Course, Treatment, and Symptoms. American Society of Clinical Oncology. 2009. Vol. 27, nr.3, lk. 390-397.
http://jco.ascopubs.org/content/27/3/390.full.pdf+html
18. J. M. Pereira de Godoy, I. P. Gonçalves, S. Barufi, M. de Fátima Guerreiro Godoy. Large Reduction in Volume with the Intensive Treatment of Lymphedema: Reduction of Fluids? International Journal of Angiology. 2012., Vol. 21 No. 3, lk. 171-174.
http://www.ncbi.nlm.nih.gov/pmc/articles/PMC3578624/pdf/ija03171.pdf
19. N. L. Stout Gergich, L. A. Pfalzer, C. McGarvey, B. Springer, L. H. Gerber, P. Soballe. Preoperative Assessment Enables the Early Diagnosis and Successful Treatment of Lymphedema. American Cancer Society. 2008. Volume 112, Number 12, lk. 2809-2819.
http://onlinelibrary.wiley.com/doi/10.1002/cncr.23494/pdf
20. K. Suehiro, N. Morikage, O. Yamashita, Y. Okazaki, K. Hamano. Impact of aggressive decongestion on the maintenance phase in combined physical therapy for lower extremity lymphedema. Annals of Vascular Diseases. 2011. Vol. 4, No. 4; lk. 306-312
http://www.ncbi.nlm.nih.gov/pmc/articles/PMC3614389/pdf/avd-04-306.pdf
21. R. Thomas-MacLean, B. Miedema, S. R. Tatemichi. Breast cancer–related lymphedema. Canadian Family Physician. 2005. Vol 51., lk. 247-254.
http://www.cfp.ca/content/51/2/246.long
22. International Consensus. Best Practice for the Management of Lymphoedema. Medical Education Partnership Ltd. 2006, lk. 1-58.
http://ewma.org/fileadmin/user_upload/EWMA/Wound_Guidelines/Lymphoedema_Framework_Best_Practice_for_the_Management_of_Lymphoedema.pdf
23. Best practice for the management of Lymphoedema – 2nd edition. Compression therapy: A position document on compression bandaging. The international Lymphoedema Framework. 2012.
http://www.regionuppsala.se/documents/d2156_Sarbehandling_121207_Christina_L.pdf
24. Földi M., Földi E. Földi’s Textbook of Lymphology for Physicians and Lymphedema Therapists. 3rd Edition. 2011. Elsevier GmbH.
25. http://www.ncbi.nlm.nih.gov/pubmed/21446574
26. http://www.ncbi.nlm.nih.gov/entrez/query.fcgi?db=OMIM
27. http://www.ncbi.nlm.nih.gov/entrez/query.fcgi
28. National Organizations of Rare Disorders http://www.rarediseases.org